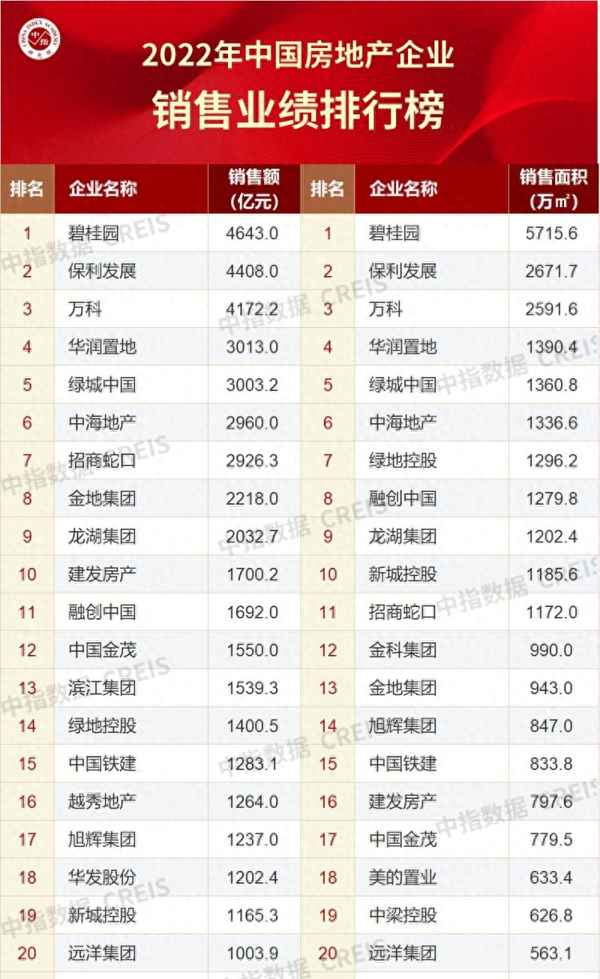
支原体肺炎和支气管肺炎有区别,支原体肺炎和支气管肺炎有区别吗

一般认为支原体肺炎诊治并不困难,但实际上,临床中诊断支原体肺炎失败的病例并不少见。
中国人民解放军总医院佘丹阳教授在中华医学会呼吸病学年会-2020第二十一次全国呼吸病学学术会议中,通过分享6篇病例介绍了支原体肺炎诊治困境。
病例1
女性,15岁,既往曾行脊柱侧弯矫形术。因发热、咳嗽、咳黄痰1周入院。
发病后2天起予头孢曲松+阿奇霉素治疗至入院当日,日最高体温从39.9℃降至38.3℃,但发热、咳嗽、咳黄痰无进一步好转。
血常规检测:
• 发热第3天:WBC 5.34×10/L,N 0.659,CRP 1.063mg/dl
• 发热第7天:WBC 4.07×10/L,N 0.691,CRP 1.547mg/dl
CK 357.5 U/L,LDH 277.1 U/L
图1 患者的影像学以实变为主
病例2
男性,33岁,既往身体健康,发热6天入院,无咳嗽、咳痰、咯血、呼吸困难。
日最高体温38.4℃,伴头痛、全身乏力,肺CT示双肺多发结节影,予头孢克肟、美洛西林舒巴坦、布洛芬、奥司他韦等治疗效果欠佳。
血常规WBC 10.63 G/L,N 0.816,L 0.101。CRP 7.42mg/dl,肺炎支原体抗体<1:40,SARS-CoV-2核酸及抗原筛查试验(-)。
入院后情况
• 肺炎支原体抗体1:320
• 左氧氟沙星0.5 QD 口服治疗后体温正常
图2 影像表现以多发肺结节合并晕征,类似于真菌感染
病例3
男,37岁,既往身体健康。因发热、咳嗽、咳黄痰1周入院。
日最高体温38.8℃-39.5℃,伴咽痛、肌痛、全身乏力,急诊血常规
WBC:8.74×10/L,N:0.865,予退热胶囊、头孢曲松、阿奇霉素等药物治疗3天无效。
CRP 12.10 mg/dl、PCT 0.107 ng/ml。
血清肺炎支原体抗体、肺炎衣原体抗体、军团菌抗体、流感病毒IgM均阴性。RT-PCR肺炎支原体核酸阳性。使用莫西沙星治疗14天后出院。
图3 双肺弥漫性小结节为主,中下肺布满粟粒样小结节,部分融合成片状
病原学诊断和转归
1. 病原学诊断
(1)入院次日BALF肺炎支原体核酸阳性
(2)血清肺炎支原体抗体,入院前为小于1:40;入院第14天为1:1280。
2. 转归
莫西沙星单药治疗2周后肺部阴影明显吸收
3. 诊断治疗面临的困难
• 临床表现不典型:咳黄痰
• 特殊的影像表现:中下肺弥漫小结节影
• 早期病原学检测无阳性发现
• 常规经验性治疗无效
病例4
女性,40岁,既往体健。发热、咳嗽、咳黄痰12天入院。WBC:8.62G/L、N 84.1%,CRP 17.6 mg/dl
院外病原学检查结果:
痰涂片革兰氏阴性菌多量,痰培养肺炎克雷伯菌生长,院外肺炎支原体抗体1:40,呼吸道病原IgM九联检阴性。
院外治疗经过:
头孢曲松治疗3天,舒普深治疗4天,泰能治疗2天。
图4 患者肺部CT表现
病原学诊断和转归
病原学诊断:入院次日,肺炎支原体抗体1:640
转归:头孢曲松+左氧氟沙星治疗24小时后退热,治疗10天后出院
初始治疗失败的原因分析
• 混合感染:支原体感染的临床表现被细菌感染掩盖
• 缺乏肺炎支原体感染的早期临床技术
病例5
男性,75岁,既往有高血压、慢性肾功能不全病史。因高热、咳嗽、咳黄痰5天入院。
院外诊治情况
①血常规12.89 G/L,N 0.93;②CRP>200mg/L,PCT8.49ng/ml;③血肌酐171 μmol/L;④舒普深治疗3天体温无下降;⑤痰培养:肺炎克雷伯菌(ESBL+);⑥血培养:肺炎克雷伯菌(ESBL+);⑦肺炎支原体抗体:1:80;⑧嗜肺军团菌抗体阴性。
入院后美罗培南治疗2天体温明显无下降。
病原学诊断和转归
①病原学诊断:入院第四日,肺炎支原体抗体1:640
②转归:美罗培南+莫西沙星治疗24小时后退热,治疗16天后出院。
③初始治疗失败原因分析:
• 混合感染,支原体肺炎的临床表现被细菌感染掩盖
• 缺乏肺炎支原体感染的早期诊断技术
图5 影像学表现为实变
病例6
女性,14岁,学生。发热、咳嗽10天入院。
院外治疗经过
• 第1-3天:阿奇霉素治疗3天(口服2天+静脉1天)无效,胸片示左上肺及右下肺斑片影
• 第4-5天:头孢曲松+阿奇霉素+小剂量激素2天无效,肺CT示左上肺大片实变及右下肺斑片影
• 第6-7天:头孢曲松+阿奇霉素+甲泼尼龙40mg bid 2天仍无好转,出现呼吸困难,CT示肺内病变进一步增多,血常规7.8×10/L、N 82.9%,CRP 43.16 mg/L,动脉血气分析PH7.42 PaO46mg Hg。
• 第8-9天:美罗培南+利奈唑胺+甲泼尼龙 80mg/d,体温无下降,呼吸困难加重,吸氧8-10L/min,指脉氧80%左右,G试验154.7,加用伏立康唑,行气管插管机械通气,病情仍无改善转来我院。
院外病原学检查结果
• 痰涂片:偶见G+球菌 呈双排列
• 痰培养:少量假丝酵母菌
• CMV IgG 0.8AU/ml(<6),IgM 0.32(<0.85)
• 甲流及乙流抗原阴性
• 呼吸道病原九项IgM(包括嗜肺军团菌、肺炎支原体、肺炎衣原体等)均阴性
图6 患者在院外胸部影像学变化。左上肺小块实变,逐渐累积至右下肺,而且左上肺实变扩大和膨胀不全。
图7 患者入院当日病情小结
图8 患者入院当日胸部CT。左上肺大面积实变,右上肺斑片影,出现胸腔积液
病原学诊断
入院第1日:痰培养无菌生长;痰涂片:少量G-球菌,未见真菌;血培养:5天无菌生长(普通+厌氧);GM抗原:小于0.25μg/L;G试验:96.5pg/ml
入院第2日:BALF-mNGS:肺炎支原体;BAL涂片:未找到细菌真菌、未找到抗酸菌
入院第9日肺炎支原体抗体:>1:1280
治疗转归及误诊原因分析
①转归
美罗培南+米诺环素治疗48小时后退热;住院治疗第5天撤机拔管;住院治疗第10天停用美罗培南;米诺环素疗程共30天;住院34天出院。
②初始治疗失败原因分析
• 临床和影像表现不典型:实变、呼衰、高凝
• CAP常规初始经验性治疗无效:肺炎支原体大环内酯类抗生素耐药
• 缺乏肺炎支原体感染的早期诊断技术
图9 患者体温单
图10 患者肺部病变转归
当前支原体肺炎诊断中面临的四大问题
(1)影像表现复杂多样
(2)缺乏早期快速诊断技术
(3)大环内酯类抗生素耐药情况严重
(4)混合感染比较普遍
支原体肺炎和肺炎链球菌肺炎的CT影像区别
(1)支原体肺炎的特征性CT表现:磨玻璃渗出影;小叶中心性结节;支气管壁增厚。
(2)实变和胸水在支原体肺炎中并不少见
(3)进展期重症支原体肺炎中实变更为常见,与肺炎链球菌肺炎难以鉴别
图11 有研究显示,肺炎支原体肺炎和肺炎链球菌肺炎实变发生率分别是61%和76%,两者之间的差异无显著统计学意义
图12 支原体肺炎影像学表现的多样性
图13 叶段实变往往是支原体肺炎进展期(重症)的表现
诊治困境
1. 走出影像诊断的困境:正确认识支原体肺炎的影像学表现
(1)重视支原体肺炎影像表现的多样性
(2)“特征性表现”并非“唯一表现”
• 支气管壁的增厚
• 小叶中心结节
• 树芽征
(3)“常见表现”并不一定就是”特征性表现“
• 实变虽然无助于与细菌性肺炎的鉴别诊断,但并不罕见
• 叶段实变不是排除支原体肺炎的影像依据
• 大叶性实变可能是疾病进展期的重要征象
2. 国内缺乏支原体肺炎的早期病原学诊断技术
(1)血清学诊断技术:血清特异性IgG、血清特异性IgM、IgG+IgM
特点:公认的确诊标准;广泛开展;难以满足快速诊断和指导治疗的要求。
(2)传统的微生物分离培养技术
特点:难度大、技术要求高、需要特殊培养基;诊断周期长;阳性率低。
(3)快速抗原检测技术:Ribotest
(4)核酸检测技术LAMP、PCR/RT-PCR、mNGS
目前国内严重缺乏早期诊断技术(快速抗原检测技术、核酸检测技术)。
3. 耐药困境
我国是肺炎支原体大环内酯类抗生素耐药的重灾区。
总结
1. 重视支原体肺炎影像表现的复杂性
(1)叶段实变在支原体肺炎中并不少见
(2)叶段实变尤其是大叶性实变可能是支原体肺炎病情进展的征象
2. 正确应用和解读肺炎支原体相关病原学检测结果
(1)病程早期血清学检测结果阴性不能排除支原体肺炎
(2)对于怀疑爆发性支原体肺炎的重症患者应及早进行核算检测
3. 治疗方案的选择和疗效评估应充分考虑大环内酯耐药的影响
(1)CAP初始治疗方案的选择应重视大环内酯普遍耐药的国内现状
(2)大环内酯初始失败不能排除支原体肺炎
(3)大环内酯初治失败的肺炎支原体肺炎如何调整治疗方案应审慎评估病情进展和药物不良反应的风险,如:
• 青少年or成年患者
• 继续大环内酯抗生素治疗?四环素类药物?呼吸喹诺酮类药物?
(4) 重视混合感染的问题
①细菌感染+肺炎支原体感染:细菌感染掩盖支原体感染
➤细菌感染的症状、体征和化验异常
➤抗细菌治疗后一般情况改善或部分改善,但退热缓解
②流感合并支原体感染或继发支原体感染